【研究紹介 #04】医用画像診断を支援するAIの開発

原田・髙畑・長・椋田研究室の研究を紹介するインタビュー連載。第4回となる今回は、医用画像を用いて病気の診断を支援するAIの研究を手がける、黒瀬 優介(くろせ ゆうすけ)先生に話をききました。
黒瀬 優介
東京大学 先端科学技術研究センター 助教
機械学習を用いた、診断支援AIの開発
―まずは、先生の研究テーマを教えてください。
黒瀬:わたしが取り組む研究テーマは、“医用画像を用いた病気の診断を支援するAIの開発” です。
医用画像とは、医療(病気の診断・治療)や医学的な研究に用いるために人の身体を撮影 / 計測した画像データのこと。
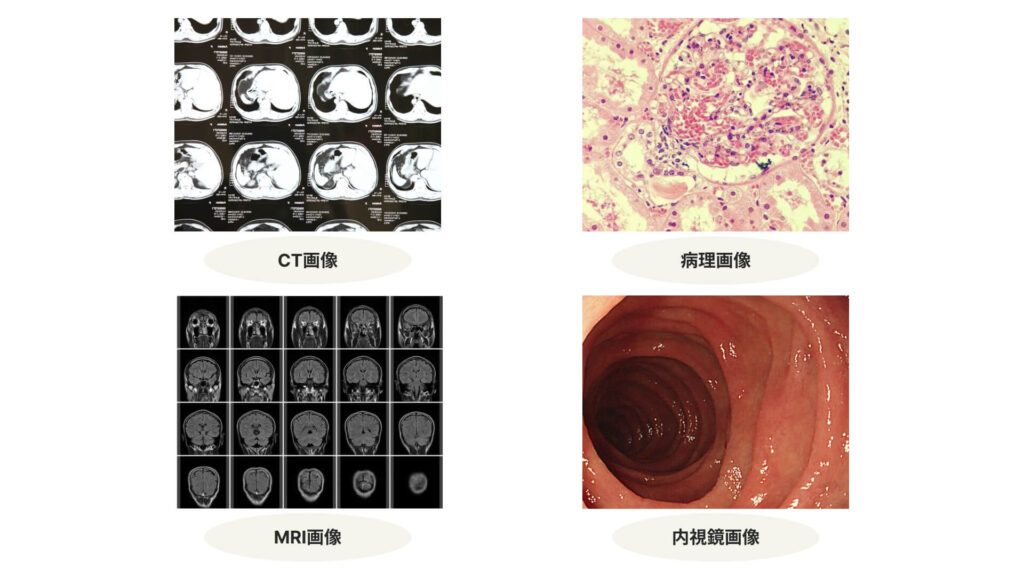
CTをはじめとしたX線写真の他に、磁石や電磁波を使って体内の様子を調べるMRI、組織や細胞を顕微鏡で観察する病理画像、胃や腸などの表面の状態を写す内視鏡画像など、さまざまな種類があります。
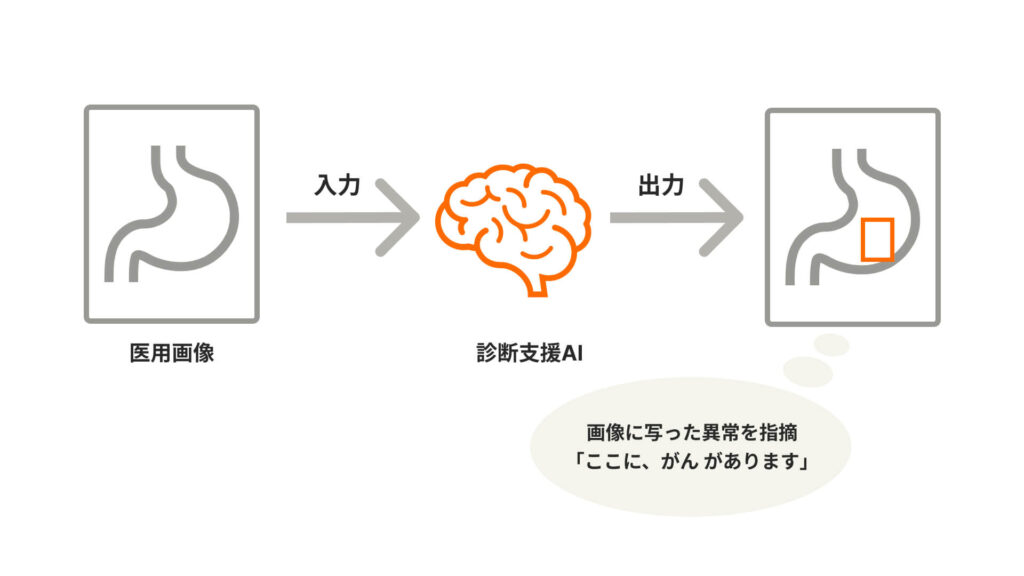
“医用画像を認識して画像に写った異常を指摘できるAI” の実現によって、医師による病気の診断をサポートすること、そしてたくさんの患者さんがどこでも高度な医療を受けられるようになることをめざして研究に取り組んでいます。
―「医用画像診断×AI」を研究テーマに選んだのはなぜですか?
黒瀬:このテーマに取り組む以前は、「da Vinci(ダ・ヴィンチ)」などに代表される手術ロボットに関する研究をしていました。
例えば、手術ロボットに「次に何を行うべきか」を医師に対して提案させたり、医師が作業をしやすいように環境を整えさせたりするために、必要な要素技術について研究するというイメージです。
そんな研究を進める中で、ハードウェアはどんどん進化してロボットができることも増えてきているものの、何かが足りないなと……その “何か” とは、“ロボット(AI)自身が考えること” なのではないかと思い至ったことが、今の研究テーマに行き着いたきっかけです。
医療の現場で実際に役立つロボットをつくるためにも、ロボットに何かを行わせる前に まずはロボットの “脳” の部分をしっかりと確立させることをめざそうと、一度手術ロボットの研究を離れることに。新たに「ロボット(AI)が何を・どのように認識するか」にフォーカスした研究に取り組むようになりました。
自分のつくったものが「誰に・どのように貢献できるか」が見える喜び
―今取り組んでいる研究内容を、くわしく教えてください。
黒瀬:現在は、診断科ごとのデータの特徴や医師の視点を一般的な画像処理の手法に落とし込み、より精度高く診断の支援ができるAIをつくることに取り組んでいます。主に扱っているのは、医用画像の中でも病理画像や内視鏡画像、放射線画像などです。
例えば病理画像は、種類によっては一般的な画像認識で処理される画像の100倍以上もの大きさを持つため、GPU(※)では一度に処理ができません。そのため、これまでAIで認識・診断を行う際には、もととなる病理画像を縮小して画素数を減らしたり、細かい画像に分割したりする方法がとられていました。
※GPU:画像処理に特化した計算処理装置。AIの構築において重要な役割を果たす
しかし、縮小すれば当然画像は粗くなりますし、分割された画像ごとに異常の有無をみる方法では俯瞰的な視点が欠けた判断になり、いずれも異常の指摘の精度を担保することが難しくなってしまいます。
そこで、わたしたちが取り組む研究で提案したのが、細部と全体の2つの視点を組み合わせた手法です。
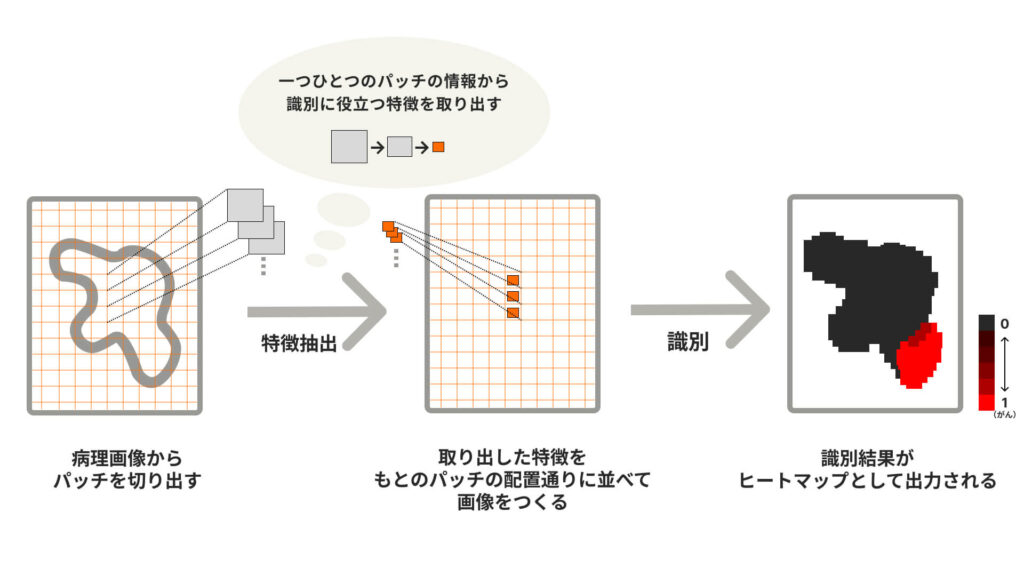
これは、分割された細かい画像(=パッチ)から診断に必要だと思われる情報(=特徴)を取り出し、取り出した特徴を元の位置に並べ合わせて異常の有無の判定や異常のある箇所の検出を行うというもの。
この2段階を経ることで、もとの病理画像よりも大幅に容量が抑えられ、今あるGPUでも無理なく処理ができるようになったと同時に、これまでで一番よい性能が出ることが確かめられたのです。現在は、実用化をめざして病理の先生方と一緒に取り組みを続けています。
―この研究ならではの難しさとは?
黒瀬:病理診断は「がんか・そうでないか」などの診断を行う “最後の関門” であり、この結果がその後の治療方針を決めてしまうため、“間違いがないこと” がとても重要になる診断です。
医師が診断を行う場合でさえ、他の医師によるダブルチェックが必須とされているため、AIの診断結果が100%の正しさでなければいけない、ということではありませんが、非常に高い精度が求められることが病理診断支援AIならではの難しさだと言えます。
―研究の醍醐味は、どんなところにあると思いますか?
黒瀬:「自分がつくったものが、どのように医師や患者さんの役に立つか」という貢献の形が明確なところが、何より大きな醍醐味だと思います。研究の背景や意義について周りの方々からご理解をいただきやすく、また自分自身としても、モチベーションを保って研究を続けられているなと感じますね。
また医師の方々とコミュニケーションをとりながら研究を進める過程も、醍醐味が感じられる場面のひとつです。
お互いに相手の領域の専門知識を持っていない中、対話を重ねてすり合わせをしていくのは簡単なことではありませんが……さまざまな人とオープンにコミュニケーションをとり、常に新鮮さを感じられるという意味では、情報系の世界の中だけで研究を進めることとはまた異なる面白さがあるのかなと思います。
“医療現場への貢献” という本質を見失わず、さらなる技術のブラッシュアップを
―研究において、今後チャレンジしたいことを教えてください。
黒瀬:現在はまだ「AIの技術やそれによる診断支援の精度が現場のニーズを満たせるレベルにあるか」を確かめている段階で。形になった診断支援AIが対応できる範囲は、例えば病理の中でも胃がんに特化するなど “個々の病気を見つけること” のみにとどまります。
この先現場で医師の方々に広く使われるようになるためには、病理なら病理、CTならCTにおいて「このAIを導入してもらうだけで、ほとんどの病気は見つけられる」というものをつくらなければいけないと考えています。
―実現に向けて、どんなことが課題になると思いますか?
黒瀬:大きな課題となるのは、データの確保です。
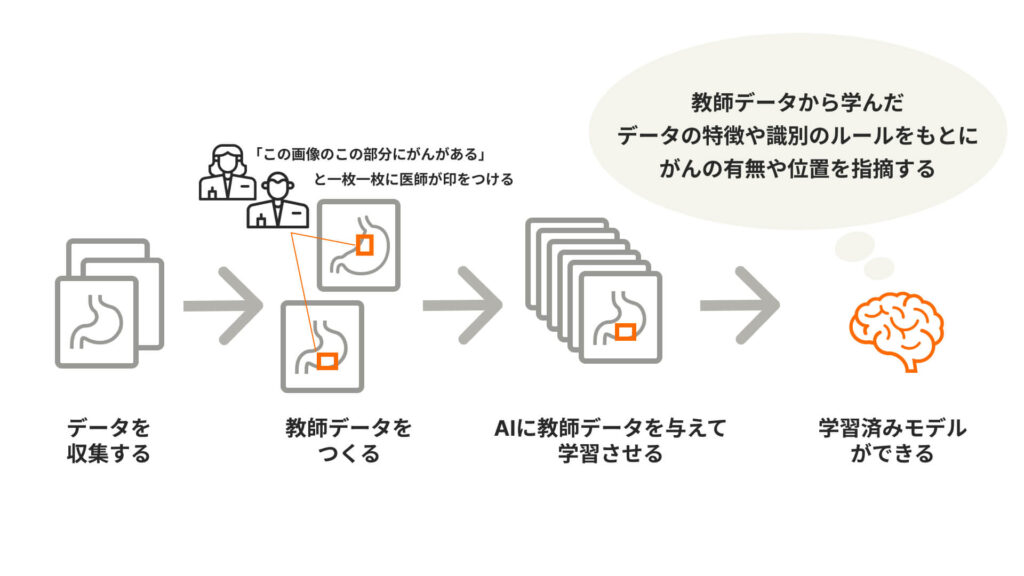
AIに画像をもとにした異常の指摘を行わせるには、まず「この画像のここに がんがある」と “正解” を示すデータ(=教師データ)をAIに与えて学習させ、判断の精度を高める必要があります。
ここでAIによる指摘の対象となる病気の種類が増えるほど、学習に必要な教師データの量も増えていきます。そうすると必然的に、教師データをつくる(一枚一枚の画像の中で異常が見られる箇所に印をつける)医師の方の負担も大きくなってしまうのです。
また珍しい症例が診断対象に含まれる場合は、患者さんの数が少ないために、画像を集めること自体が難しくなるとも考えられますよね。
こうした問題をふまえて、「いかに少ないデータで精度の高いものをつくるか」が重要になると捉えています。
―先生が考える、その解決策とは?
黒瀬:一般に、AIによる指摘の精度を担保するには1,000枚ほどの教師データが必要だと言われますが、もととなるデータ(患者さんを撮影した画像そのもの)からできる限りたくさんの情報を取得して有効利用することで、必要な教師データの数を減らせるのではないかと考えています。
またAIの性能を高めて「どこかは分からないが、この画像には確実にがんがある」という粒度の情報で学習を行い、AI自身で腫瘍の位置を考えられるようにしたり。もしくは、腫瘍の位置まで特定された教師データ数枚のみで精度高く主要の有無を判断できるようにしたり……そういった工夫で、教師データをつくる作業の負担を減らしたいというのがもうひとつの構想です。
どれだけ精度の高い診断支援AIができても、それを実現するために医師の方々に非常に苦しい思いをさせてしまっては元も子もありませんから。これからも医師や患者さんを支えたいという本質を見失わずに、研究に取り組んでいければと思います。

|
【この研究テーマに応用される知識】 機械学習のさまざまな手法(分類・推定・予測など)のベースとして、確率や統計学をはじめとした数学の知識が役立ちます。 また他にも、論文をベースとした情報収集には英語力が、医師の方々とのコミュニケーションには国語を軸とした一般常識や生物にまつわる最低限の知識が、さらに薬が関連する場合は化学が……と、さまざまな知識が求められます。国語・数学・英語・理科・社会をバランスよく身につけておくことが、皆さんの研究の助けになってくれるはずです。 |
取材・文・写真=原田・髙畑・長・椋田研究室広報担当

